膠芽腫
シノニム
多形性膠芽腫
前書き
の 膠芽腫 最も一般的な悪性腫瘍です 脳腫瘍 成人では、WHOの原発腫瘍の分類によると予後が非常に悪いため、 中枢神経系 最も深刻な程度として、1 グレードIV膠芽腫,
分類されます。膠芽腫は星状細胞性腫瘍(神経膠腫)の1つであり、組織の観点から(組織学的に)脳の支持組織の細胞(神経膠細胞)に似ています。神経膠腫はグリア細胞の前駆細胞から発生するため、脳腫瘍(原発性脳腫瘍)です。

周波数
神経膠芽腫は成人で最も一般的な悪性脳腫瘍です。脳腫瘍の発生率は一般に、人口10万人あたり年間50程度と言われています。原発性脳腫瘍の中でも神経膠腫が最も多く、人口10万人あたり年間4〜5人が新たに発症しています。最も一般的な神経膠腫は、50%を超える膠芽腫であり、すべての原発性脳腫瘍の約25%を占めます。したがって、神経膠芽腫の新規症例数は、人口10万人あたり1年あたり約3人です。
それは60と70歳の間で最も頻繁に発生します。しかし、かなり若い人たちも影響を受けます。男性は女性のほぼ2倍の頻度で病気になります。膠芽腫は子供では非常にまれです。幸いなことに、脳腫瘍は他の腫瘍と比較してまれです。すべての癌患者の約2%だけが脳腫瘍を患っています。
発生
神経膠芽腫は中枢神経系(CNS)のいたるところに増殖しますが、主に中枢神経系 大脳。それらは神経線維からなる脳の部分から始まります(白質)。腫瘍は、主に大脳皮質の下に浸潤して増殖します(皮質下)、しかし樹皮をつかむこともできます。それらはすべての大脳葉に見られますが、脳の2つの半分を接続するいわゆるバーにも見られます。半球)接続します。バーから突き出ている膠芽腫(脳梁)両側から前脳領域(前頭葉)広がる 蝶神経膠腫 呼ばれた。少なくとも2つの脳葉の蔓延を伴う脳組織の広範な浸潤がある場合、1つは1つについて話します 神経膠腫症。時には膠芽腫も金庫に沿って成長します(Fornix)、バーの下にあり、 視床 まれに真ん中にも 脳幹.
外観
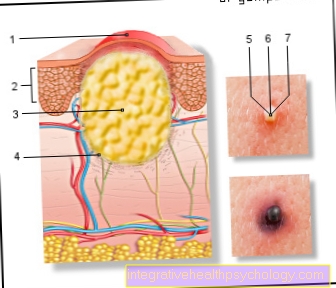
顕微鏡的には、神経膠芽腫は、特異な核を有する異なるサイズおよび形状の多形(多形)細胞によって特徴付けられます。細胞の多くは細胞核分裂(有糸分裂)にあります。腫瘍の急速な成長と腫瘍組織によって生成される血管形成因子の放出は、欠陥のある壁構造を持つ新しい異常な(病理学的)血管の形成につながります。これにより、小血管の拡張(動脈瘤と静脈瘤)、動脈と静脈の短絡(動静脈吻合)、いわゆる「初期の静脈」が発生します。これはしばしば腫瘍の出血(アポトーシス神経膠腫)と栄養失調につながり、腫瘍内の活動細胞の死(壊死)につながります。これらの壊死性腫瘍領域は、線形に配置された、新たに形成された(腫瘍)細胞からなる偽柵状突起によって囲まれることが多い。
さらに、腫瘍周囲の血管系からの体液の蓄積(腫瘍周囲浮腫)が原因で組織の腫れが発生し、脳の半球全体の腫れにつながることがよくあります。
原因
膠芽腫は原発性(主に高齢の患者)ですが、進行性の成長(進行)により 星細胞腫 WHOグレードIIIが発生します(主に中年の患者)。星状細胞腫は、星状細胞と呼ばれる特定のグリア細胞から発生し、神経膠芽腫と同様に神経膠腫のグループに属します。
の開発における遺伝的要因の役割 脳腫瘍 近年ますます注目を集めています。続発性神経膠芽腫患者の主な特徴は、染色体17の細胞周期(腫瘍抑制因子)と遺伝子の喪失(対立遺伝子喪失)を制御するp53タンパク質(p53変異)の変化です。原発性神経膠芽腫では、通常、EGF受容体遺伝子の重複(増幅)またはEGF受容体の過剰な産生(過剰発現)が見られます。 EGF受容体は、上皮成長因子のドッキングポイントとして機能します(上皮成長因子)、これは細胞周期でシグナル伝達分子として機能します。膠芽腫は遺伝的に非常に異なり(異質性)、約20%の遺伝子の欠損(欠失)と、良好な50%の遺伝子重複があります。最も一般的な発見は、全症例の4分の3における10番染色体上の遺伝子の喪失です。
しかし、脳腫瘍の大部分では、遺伝的要因は何の役割も果たしていません。環境要因もまた、下位の役割を果たすだけです。プラスチックPVCの塩化ビニルは、環境に影響を与える要因の一例です。遺伝性遺伝因子は、まれな遺伝性疾患であるLi-Fraumeni症候群とTurcot症候群で観察できます。膠芽腫はここの家族に発生します。
膠芽腫の危険因子
膠芽腫の原因は完全には解明されていません。膠芽腫の大部分は、自然に、すなわちランダムに発生します。ただし、高い放射線被ばくは危険因子として特定できます。罹患した人が一般に腫瘍のリスクが高いまれな遺伝性疾患もあります。の リー・フラウメニ症候群。この種の疾患は、膠芽腫を発症する危険因子とも考えられています。さらに、グレード3の脳腫瘍が時間の経過とともに悪性化することは珍しくなく、したがって膠芽腫(グレード4)が発症する可能性があります。このプロセスは 悪性進行。別の脳腫瘍に基づいて、膠芽腫は治療中でも発生する可能性があります。次に、技術用語で1つについて話す 二次性膠芽腫。
症状
最初の臨床症状は数週間またはそれ以前に現れます。 頭痛 (35%), てんかん発作 (30%)と心理的変化(16%)が最も一般的な初期症状です。あ 頭蓋内圧の上昇 腫瘍の空間占有効果とそれに伴う脳の流れの乱れ(酒循環)により、頭痛、吐き気、 嘔吐 視神経の出口(うっ血性乳頭)の腫れ(浮腫)。視力障害につながる可能性があります。腫瘍の拡がりから麻痺が起こることもあります。発作のような症状の悪化は、腫瘍からの出血(アポトーシス神経膠腫)が原因であり、珍しいことではありません。
詳細については、以下のトピックをご覧ください。 脳腫瘍の兆候。
診断
コンピュータ断層撮影(CT)では、神経膠芽腫は、異なる密度、ぼやけた腫瘍境界、腫瘍内の中央壊死、および腫瘍周囲の大きな浮腫(腫瘍周囲浮腫)を特徴とします。造影剤、画像のコントラストを増加させる物質の投与後、造影剤は、特に腫瘍の周辺ゾーンに蓄積します。小さな腫瘍ではリング構造が見え、大きな腫瘍ではガーランドが形成されます。膠芽腫の約7%に腫瘍出血が見られます。
脳のMRIでは、腫瘍の広がりが部分的に棒の上に表示されます。造影剤投与後、造影剤は固形腫瘍部分に蓄積します。神経膠芽腫の典型的なMRI画像には、残存出血と広範囲にわたる指状の腫瘍周囲浮腫も含まれます。大きな壊死性脳転移や脳膿瘍との区別が難しい場合があります。
血管造影も行うことができますが、膠芽腫の診断ではもはや標準ではありません。造影剤が血管に注入され、血管はX線やMRIなどの画像診断法を使用して表示されます。神経膠芽腫の血管造影では、症例の60〜70%で病変血管に造影剤が蓄積していることが明らかになっています。腫瘍から流れ出る静脈はすでに動脈相(「初期の静脈」)中に示され、動静脈吻合を通じて静脈への血液の急速な流れを示しています。
血管造影についての詳細はこちら
腫瘍の種類の最終診断は組織内で行われます(組織学的)。多くの手術不能腫瘍の場合、照射前に腫瘍の種類の組織学的確認が望ましい。脳組織の非常に小さな断片が切り取られる脳生検は、腫瘍の縮小と同時に開放的に行われるか、最小限の侵襲で、つまり最小の損傷で局所麻酔下で行われます。
あなたは下記にもご興味がおありかもしれません: 脳生検 そして 末期神経膠芽腫
脳のMRI-何が見えますか?
膠芽腫は画像検査を用いて疑われることが多い。ほとんどの場合、これは磁気共鳴イメージングです。典型的な所見は、均質な(均一な)構造のない腫瘍を示しています。固体部分(固体部分)は、血液が十分に供給されているため、多くの造影剤を吸収します。これは一見明白です。それらは非常に明るく、文字通りMRI画像で光っています。造影剤用のくぼみもあります(MRIでは明るく見えない領域)。これらは嚢胞性の部分または死んだ細胞の集合体(壊死)であり、血管から供給されないため、造影剤を吸収できません。腫瘍は通常すぐに浮腫(腫れた細胞)として見られます。腫瘍のスペースを消費する影響は、多くの場合、最初の診断時に認識できます。正中線はすでに腫瘍の成長によって置き換えられています。ただし、最終的な診断では、サンプルを採取して顕微鏡で検査する必要があります。神経膠芽腫の診断を確実に確認できるのは病理学者だけです。
続きを読む: 脳のMRI
WHO-グレード
世界保健機関(WHO)脳腫瘍をその成長行動に基づいて4つのグループに分類します。グレード1の腫瘍はゆっくりと成長し、良性と見なされます。グレード4の腫瘍は非常に急速に成長し、予後は非常に不良です。グレード2と3の腫瘍が間にあります。あ 膠芽腫 神経細胞の支持細胞またはエンベロープ細胞に由来する腫瘍であり、これらは専門用語で呼ばれています グリア細胞 呼ばれた。したがって、名前。その急速な成長と予後不良のため、膠芽腫はグレード4の腫瘍です。
グレード1および2
グレード1の腫瘍はWHOでは良性脳腫瘍と呼ばれていますが、グレード2の腫瘍では悪性細胞が検出されます。グレード2の腫瘍の50%で、悪性度が高い(グレード3〜4)新しい腫瘍が発生するため、平均余命も限られています。神経膠芽腫と同様に、これらの腫瘍も脳の支持細胞またはエンベロープ細胞に由来します。グレード4の腫瘍である神経膠芽腫とは対照的に、グレード2の脳腫瘍はゆっくりと成長し、予後は著しく良好です。
3級
世界保健機関(WHO)の分類によると、グレード3の腫瘍は悪性で、急速に成長している脳腫瘍です。予後は悪いです。治療にもかかわらず、多くの患者は2〜3年後に死亡します。典型的なグレード3の腫瘍はいわゆる 退形成性星細胞腫; 神経細胞の支持細胞とエンベロープ細胞からのそれらに対する膠芽腫のように。しかしながら、神経膠芽腫はそのより速い成長のためにグループ4の腫瘍であり、最大の治療にもかかわらず、平均生存期間は約1年です。
グレード4
グレード4の腫瘍はさらに悪性で、増殖が速く、治療にもかかわらず平均余命が大幅に短縮されます。したがって、腫瘍の対応するWHOグレードへの分類は、患者の予後に強く影響します。膠芽腫は、常に予後が非常に悪いグレード4の腫瘍です。もちろん、操作性、場所、化学療法や放射線療法への反応などの他の要因も、患者の予後に関して重要な役割を果たします。膠芽腫の平均生存期間は、診断後平均で1年です。
続きを読む: グレード4膠芽腫
平均余命/予後
残念ながら、膠芽腫は治療が非常に困難です。永久的な治療は通常不可能です。最終的に、患者は通常腫瘍で死亡します。標準治療は、手術とその後の放射線療法と化学療法で構成されます。残念ながら、腫瘍は非常に急速に成長し、周囲の神経組織に浸潤するため、手術中にすべての腫瘍細胞を除去することはできません。腫瘍は通常再発します(再発)。予後と平均余命に関する以下の図を使用して、これらは統計であることに注意してください。個々のケースでは、患者の実際の生存期間は大きく異なる可能性があります。
良好な外科的結果を示す若い患者(50歳未満)の予後は最良です。 70%は最初の年を生き残ります。診断後の生存期間の中央値は17〜20か月です。 5年経ってもまだ約15%しか生きていません。予後は年齢とともに悪化します。 50歳以上の患者または有意な制限のある若い患者では、良好な手術結果にもかかわらず、平均生存期間は1年未満であることがよくあります。手術をしていない、または術後の神経機能が悪い患者では、予後はさらに悪化します。最初の年を生き残るのは3分の1だけです。平均は8ヶ月後に死亡します。個々の患者は、再発にもかかわらず生活の質が比較的良好であり、数年間は生存します。ただし、これまでのところ、これらは孤立したケースです。したがって、どの因子が予後に有利に影響するかは、集中的に研究されています。
トピックの詳細を読む: 膠芽腫-個々の病期の経過
膠芽腫の経過は何ですか?
膠芽腫は非常に予後不良な脳の悪性腫瘍です。通常、治癒は不可能です。患者は診断後平均約1年で死亡します。腫瘍の位置が良好で、患者の全身状態が良好な場合、最初に外科的切除が行われます。残念ながら、神経膠芽腫は神経組織に浸潤しているため、すべての腫瘍細胞を除去することはできません。したがって、手術の後に放射線療法と化学療法が行われます。しかし、これは病気の自然な経過を遅らせるだけです。まれな個々の場合を除いて、腫瘍は再発します(再発)。それは通常急速に成長し、脳への圧力の増加はすぐに吐き気/嘔吐や激しい頭痛などの症状を引き起こします。意識障害が続きます。頭蓋内圧の上昇により、最終的には脳の特定の領域が閉じ込められます。脳幹が影響を受けると、呼吸麻痺と死が起こります。上記の治療はこれを数ヶ月遅らせることができますが、病気の経過は止められず、死に至ります。
この件について詳しくは、次をご覧ください。 膠芽腫の経過
エンドステージはどのように見えますか?
膠芽腫は悪性腫瘍であり、患者は通常そこから死ぬ。手術、放射線療法、化学療法にもかかわらず、現在のところ治癒は不可能です。結局、最終段階に到達した時点を特定することは困難です。通常、腫瘍は手術後に再び成長します(再発)。多くの場合、これは操作できなくなります。診断時に腫瘍が非常に大きいか、または限局的に限局しているため、手術をまったく行えない場合があります。グレード4の腫瘍として、膠芽腫は急速な成長を特徴とします。最終段階では、腫瘍は非常に大きくなります。ただし、骨の頭蓋骨のスペースは限られています。脳への圧力が高まります。頭蓋内圧が上昇すると、患者は吐き気や嘔吐、ひどい頭痛に悩まされます。昏睡状態まで意識障害が発生する可能性があります。患者は眠くて混乱していることがよくあります。頭蓋内圧の上昇により、特定の脳領域が頭蓋骨の過度の圧力によって圧迫されるリスクもあります。たとえば、脳幹の呼吸中枢が影響を受けた場合、呼吸麻痺および死亡が発生します。
トピックについてもっと読む:頭蓋内圧の上昇-兆候、原因、および治療
ほとんどの末期のがんと同様に、患者は病気の長い期間から衰弱することがよくあります。あなたはしなやかで疲れ果てていると感じます、あなたはベッドから出ることができないかもしれません。次に、強力な鎮痛剤を患者に処方することにより、苦しみをある程度緩和しようとします。患者はまた、吐き気に対する投薬を受けます。あ 緩和ケア 行われるべきです。
あなたは下記にもご興味がおありかもしれません: 末期神経膠芽腫
転移
転移により、がんが全身に広がります。腫瘍が広がったという言葉もよく耳にします。腫瘍が体の別の部分に娘のしこりを形成したときに、それについて話します。膠芽腫は急速に成長している悪性脳腫瘍です。それは浸潤的に成長します。それは脳と髄膜の両方に広がります。神経水について(お酒)腫瘍細胞は中枢神経系(脳と脊髄)全体に分布しており、どこにでも再び定着することができます。娘の腫瘍が中枢神経系の外で発生することはほとんどありません。
腫瘍による自然の変化
すべての癌は、罹患した人の人生における重要なターニングポイントを表しています。膠芽腫の診断の処理は人によって大きく異なりますが、この診断だけでも大きな心理的負担になります。自分の人生が有限であるという事実との突然の対決は、ほとんどの人を変えます。さらに、個性は特に脳に保存されます脳の前部では、いわゆる 前頭葉。そこで成長する腫瘍は、あなた自身の脳組織を置換するため、自然の中で有機的な変化を引き起こす可能性があります。残念ながら、患者は通常、理由もなく攻撃的で虐待的です。それは環境にとって非常に大きな負担です。疾患の末期における頭蓋内圧の増加により、患者は通常無力で疲れています。
膠芽腫を治療できますか?
残念ながら、この質問には明確なノーで答えなければなりません。診断後の生存期間の中央値は1年です。もちろん、個々のケースは統計とはかなり異なる場合があります。特に若い患者(50歳未満)の予後はやや良好です。彼らは平均して約18ヶ月生き残ります。また、5年経過しても生存している患者の孤立した症例もあります。診断から10年経った今でも生存している患者が世界中に数人いる可能性はありますが、それは確かに例外です。現在の科学の現状では、神経膠芽腫の治療は不可能です。数多くの研究アプローチが追求されていますが、これまでのところ、このような画期的な治療法が今後数年で発見され、腫瘍の治療につながる可能性はありません。これまでのすべての研究で、数ヶ月の生存期間の増加しか達成できませんでした。
多形膠芽腫とは何ですか?
マルチフォームという用語は、文字通り「多様な「つまり、腫瘍に関連して、腫瘍は多様な外観を特徴とする。この用語は病理学から来ています。ただし、経験の浅い医師であっても、腫瘍が均一な構造をしていないことはすでにMRI画像で確認できます。顕微鏡下で、出血と壊死(=死んだ細胞)を見ることができます。すべての膠芽腫は、定義により、多形成腫瘍です。この不均一な(不均一な)組成は、膠芽腫の特徴です。
治療
治療は、腫瘍の最も根本的な外科的除去と、それに続く総線量60グレイの照射(30分割-2 Gy / 5日/週6週間)で構成されます。浮腫は、例えばステロイド治療によく反応します デキサメタゾン、 オン。放射線療法と抗浮腫療法により、臨床的に印象的な改善が最初に起こります。腫瘍の新たな発生または成長(再発)は避けられません。主な予後因子は、治療開始時の年齢と臨床障害の程度です。
また 化学療法 放射線、特に物質でますます増加する テモゾロミド、結合または後で使用されます。それにもかかわらず、神経膠腫患者の治療の可能性は低く、多形性膠芽腫の1年生存率は30〜40%です。化学療法 亜硝酸尿素(BCNU、CCNU) ほんの数週間から数か月のわずかな寿命延長につながります。亜硝酸尿素に代わるものはテモゾロミドであり、これは副作用が少なく、外来で細胞分裂阻害剤である経口細胞増殖抑制剤として投与することができます。テモゾロミドを併用した放射線療法と化学療法の併用により、14か月(テモゾロミドなし:12か月)に延命し、2年生存率が26%(なし:10%)増加します。健康で45歳未満の若い患者は、この治療法から最も恩恵を受けるようです。
テモゾロミドは、悪性神経膠腫の再発の治療にも使用されます。再発療法は、患者の約50%で腫瘍の成長を安定させ、再発療法の開始後13か月の全生存期間をもたらします。
誰が手術できますか?
膠芽腫の外科的切除は、腫瘍がその場所のために容易にアクセスでき、除去できるときに決定されます。通常、腫瘍の急速な成長の兆候はすでにあります。断面画像で、周囲の組織が変位していることがわかります。これはスペースを消費する効果と呼ばれます。最後に重要なことですが、麻酔を受ける患者の一般的な状態または能力は、手術を受けるかどうかの決定に決定的です。重要な脳領域に近すぎる腫瘍は手術できません。たとえば、発話または呼吸中枢が腫瘍のすぐ隣にある場合、手術は不可能または有用ではありません。その後、腫瘍は 動作しない.
照射
手術では腫瘍細胞のすべてを取り除くことはできません。孤立した腫瘍細胞はまだ存在しています。これらは成長して大きな腫瘍になることがあります。これを防止するため、または少なくともできるだけ多くの残存腫瘍細胞を殺すために、手術後に放射線療法が行われます。元の腫瘍領域が照射されるだけでなく、2〜3 cmの安全域も照射されます。時々患者は放射線と並行して化学療法を受けます。
トピックの詳細を読む: 放射線療法による治療
化学療法
手術と放射線療法に加えて、化学療法は膠芽腫の標準的な治療法です。腫瘍は毎週脳組織に浸潤するため、手術中にすべての腫瘍細胞を除去することはできません。したがって、化学療法は無再発生存期間を少なくとも数か月延長することができます。 テモゾロミド 選択する化学療法薬です。血液脳関門の通過に優れています。それはタブレットの形で利用可能であり、自宅で取ることができます。さらに、副作用が比較的少なく、忍容性も良好です。
免疫療法
悪性腫瘍との闘いにおいて、最近では増加しています 免疫療法 中古。しかし、免疫療法という用語は実際にはどういう意味ですか?
免疫療法は、腫瘍細胞を殺す薬で体自身の免疫系に影響を与えることを含みます。実際には、さまざまなアプローチの総称です。膠芽腫は非常に急速に成長している悪性脳腫瘍であり、最大限の治療にもかかわらず、予後は非常に不良です。したがって、多くの希望は免疫療法にかかっています。また、現在臨床研究で集中的に研究されているこの分野には非常に有望なアプローチがあります。
メタドン
多くの患者と親戚は現在、メタドンに関するメディアの報道を通じて新しい希望を持っています。しかし、事実は何ですか?研究室では、メタドンが化学療法に対してよりよく反応し、したがってより効果的に殺されることが示されています。
しかし、ベルリンのシャリテで27人の患者を対象に実施された研究は、メタドンで治療されたグループに生存の利益を示すことができませんでした。しかし、他の同僚は、メタドンの患者が再発せずに2〜3年長く生きる個々の症例を繰り返し報告しています。したがって、現時点では推奨を行うことは非常に困難です。最初の検査結果と個々の症例報告はメタドンを支持するものです。しかし、これまでのところ、大規模な患者集団を対象とした高品質の臨床研究はありません。確かにこれらのデータは約3年でしか期待できません。その前に、癌治療におけるメタドンの重要性について科学的に正しい声明を出すことは不可能です。影響を受ける患者は、メタドンが考慮されているかどうかを担当医師と話し合う機会があります 適応外療法 それにもかかわらず、実験的な治癒の試みという意味で処方することはできません。適応外療法とは、特定の疾患の治療が承認されていない場合でも、医師が患者に薬を処方することを意味します。メタドンは、長い間試され、テストされてきた古い薬です。しかし、これまでのところ、神経膠芽腫の化学療法を補足することは、その有効性を証明する有効なデータがないため承認されていません。
中毒を治療するためのメタドンの使用の詳細については、次の記事をお読みください。 中毒の治療
いつコーチゾンが必要ですか?
保水(浮腫)腫瘍の周囲は、特に膠芽腫の末期において、しばしば疾患の一部です。これは神経細胞の腫れを引き起こし、頭蓋内圧を増加させます。いわゆる脳浮腫は潜在的に生命を脅かす疾患です。脳浮腫に対抗するには、コルチゾンが必要です。それは細胞壁を安定させ、細胞はもはや制御されない方法で液体を吸収せず、再びサイズを失います。脳が腫れる。これは、コルチゾンの投与後数時間以内に起こります。したがって、コルチゾンはしばしば患者にとって重要な薬です。
てんかん
神経膠芽腫の全患者の半分もてんかん発作を発症します。発作は、診断につながる腫瘍の最初の兆候である場合もあります。その後腫瘍を外科的に切除すると、最初に発作のリスクが大幅に低下します。ただし、基本的には、脳腫瘍の患者はてんかんのリスクが大幅に増加するため、最初の発作の後は、さらなる発作のリスクを減らすために薬物予防を確実に開始する必要があります。
トピックの詳細を読む: 脳腫瘍の兆候
膠芽腫は遺伝性ですか?
幸いなことに、ほとんどの場合、この質問には「いいえ」と答えることができます。たとえ親族であっても。あなたの両親のいずれかが膠芽腫を発症した場合、この脳腫瘍を発症するリスクは一般の人々よりも高くありません。膠芽腫は散発性腫瘍です。腫瘍はランダムに発生し、遺伝の証拠はありません。しかし、一般的に悪性腫瘍のリスクが高いまれな遺伝性疾患があります。の リー・フラウメニ症候群 またはその ターコット症候群。膠芽腫はもちろん、罹患した家族でより頻繁に発生する可能性もあります。















.jpg)