心内膜炎
広い意味でのシノイム
心臓弁の炎症、心臓壁の炎症
前書き
心臓弁の炎症(心内膜炎)は、生命を脅かす可能性のある疾患であり、通常はウイルス、細菌、真菌などの微生物病原体によって引き起こされます。結果として、機能不全に関連する心臓弁への構造的損傷は珍しくありません。

心内膜炎の症状
心内膜炎の症状は、最初はインフルエンザに似ていることが多く、他の一般的な疾患と区別がつかないため、明確な診断は困難です。
手前に立つ
- 発熱、最初は約38°C
- 簡単な身体疲労
- 食欲減少
- 頭痛。
体重減少、悪寒、発汗、筋肉、関節の痛みも起こります。
疾患の長期にわたる経過の後、貧血および全体的な衰弱感に起因する可能性のある薄い皮膚の色が観察されます。
既存の血行力学的に関連する(つまり、血流に影響を与える)弁の損傷の場合、息切れが心内膜炎の主な症状です:心臓弁がもはや適切に閉じない場合(= 弁不全)、心腔の充満の段階(心臓の活動の段階は拡張期と呼ばれます)の間に、血液が心房に戻り、摩耗します(医療: 彼は拡張します)。戻ってくる血液は、通常よりも大量の血液が心臓から体内に送り出される必要があるという事実にも責任があります。その結果、心が拡大します(肥大);よく訓練された筋肉に匹敵します。心筋が時間をかけて適応するこの自然に発生するプロセスは、供給血管が酸素の適切な供給を保証できなくなるほど大きくなる場合、有害になります。
男性の場合、これはいわゆる臨界心臓重量の500gを超えた場合で、女性の場合は400gです。
心内膜炎の状況では、弁の漏出だけでなく、流出経路の狭窄(いわゆる狭窄)も結果となる可能性があります。
弁機能不全と同様に、心臓の弁が狭くなると(狭窄)、心筋はいわゆる駆出期(収縮期)に収縮しますが、酸素が豊富な血液が内臓に届かず、関係者も息切れ(医療: 呼吸困難).
心内膜炎を診断する1つの方法は、嚥下エコーとして知られているものです。これには、超音波ヘッドを飲み込むことによって心臓の機能をテストすることが含まれます。
私たちのトピックの下でより多くの情報を読んでください: 心内膜炎の症状
治療
それはしばしば細菌性病原体によって引き起こされるため、治療は抗生物質によるものです。感染症の合併症を避けるために、早期に治療を開始することが重要です。影響を受ける心臓弁が患者自身の元の心臓弁であるか人工弁であるかに応じて、異なる抗生物質が使用されます。
自然弁の心内膜炎の場合-患者自身の心臓弁-抗生物質のアンピシリンスルバクタム、アモキシシリンクラブラン酸、シプロフロキサシン、ゲンタマイシンが使用されます。手術後1年目以降は、同じ有効成分を使用して人工弁を治療します。この場合の治療期間は通常4〜6週間です。
弁の操作が1年未満であり、対応する心臓弁が心内膜炎に罹患している場合、抗生物質のバンコマイシン、リファンピシン、ゲンタマイシンが好ましい。バンコマイシンとリファンピシンは通常6週間以上、ゲンタマイシンは約2週間投与されます。心内膜炎の治療は静脈内でなければなりません。つまり、抗生物質は点滴によって静脈に直接投与されます。この方法でのみ、十分な有効成分が心臓弁に到達し、バクテリアを殺すことができます。これは、心臓弁自体に血液が供給されておらず、したがって薬物が心臓の空洞を通る血流を通って標的部位にしか到達しないという事実によるものです。
したがって、心内膜炎の患者は病院で治療されます。治療の成功は定期的にチェックする必要があります。心臓弁に深刻な影響がある場合は、合併症を避けるために外科的修復を検討する必要があります。そうしないと、心臓弁の成長の一部が緩み、脳卒中などを引き起こす可能性があります。心不全やその他の合併症のリスクがある場合でも、外科的治療が必要になることがよくあります。
この件について詳しくは、次をご覧ください。 心内膜炎の治療
心内膜炎ガイドライン
心内膜炎に関するガイドラインは定期的に改訂され、最新の医学的知識に適応しています。ガイドラインには、関連する疾患の患者を治療する医師のための推奨事項が含まれているため、最も試行錯誤された診断および治療手段が示されています。医師はガイドラインに拘束されず、ガイドラインとしてのみ使用できます。ガイドラインはまた、心内膜炎の予防法と心内膜炎に苦しむ患者との接触で観察されなければならない重要な衛生対策のための推奨事項を提供します。
ガイドラインの使用は、最新の医師の意見に対応する診断と治療に関する包括的な推奨事項をすべての医師に提供することにより、一般にさまざまな疾患の患者の標準化されたケアを改善することを目的としています。
予報
影響を受けるすべての人の約30%が薬物療法(抗生物質)への反応が悪いため、広範囲に及ぶ 心臓弁の損傷 来る。
そして、人命救助策として人工弁に置き換えての手術は避けられないことが多い。
合併症
心臓弁の炎症の恐ろしい合併症(心内膜炎)は、心臓弁の細菌沈着物の沈着を表します。これらは植生と呼ばれ、心臓弁で成長する細菌の小さなクラスターと考えることができます。
これらは、血流でポンプ心臓によって運び去られ、次に、「細菌のクラスター"割り込み。
これらのいわゆる敗血症性塞栓症の結果は、それぞれの特徴的な不満を伴う対応する臓器の機能不全である。
これは 脳 影響を受け、生命にかかわる心臓発作を脅かします(脳卒中=脳卒中).
とき 肺 供給容器(直径が最大であるため、肺動脈自体が血栓によって閉塞されることはめったにありません)それは主に重度の息切れにより加速し、加速する 呼吸 (頻呼吸)、胸痛(胸痛)、そして極端な場合には無意識による 肺塞栓症 (下記参照)。
ウィル 腎臓 血液を供給する血管に血液が十分に供給されなくなると、フィルターとして機能する腎臓の小さな毛細血管ループ(いわゆる糸球体)による血液の濾過ができなくなり、尿の生成が停止します。
のレベル 腎不全:
- 乏尿:500 ml未満では、24時間で尿が少なすぎる
- アヌリア:24時間で尿が出ない、または100ml未満の尿が出る
すべての臓器と同様に、機能障害と苦情の程度は、閉鎖した血管のサイズによって異なります。
小さな腎臓梗塞は気付かれないことがよくありますが、突然の側腹部痛を伴うより大きなものは、 嘔吐, 吐き気 そして 熱 同行。腎臓の損傷により、血液やタンパク質が尿中に検出されることがあります。
小さな血栓は点状出血にもつながります 肌 (いわゆる。 点状出血)そして、しばしばを認識する上で重要なガイドです 心筋炎 (心内膜炎).
通常、指先や足に現れます。彼らの最初の説明によると、内科医ウィリアムオスラー卿(1885年)、2〜5 mmの大きく、痛みのない皮膚の変化は、 オスラー結節 専用。この病気はと混同されるべきではありません オスラー病.
心筋の炎症(心内膜炎)自体は長い間知られており、南アメリカの600〜700歳のミイラで発見されました。
心内膜炎の期間
心内膜炎は 早期治療 合併症および結果として生じる損傷を回避するため。抗生物質療法が間に合うように開始されれば、病気は療法の期間にわたってのように聞こえます 約4〜6週間 再びオフ。それは重要です 治療成功の定期的な管理これは、合併症が発生していないことを確認する唯一の方法であるためです。
心臓弁には血液が供給されないので、それは体だけのためです 治療なしで感染症と戦うことは非常に困難。そのため、罹患した患者のタイムリーな医療が非常に重要であり、病気を数週間に限定することができます。
心内膜炎の形態
急性心内膜炎
急性心内膜炎は、その名前が示すように、疾患の非常に急性の形を表しています。これは、ゆっくりとしか進行せず、症状がほとんどないかまったくないこともあるレンタ心内膜炎とは対照的です。
しかし、急性心内膜炎では、症状、変化、生命にかかわる合併症が数時間以内に発生することがよくあります。最初は、発熱、脱力感、心拍数の増加もあります。ただし、心臓の雑音、レーシングハート、心臓弁の損傷、さらには心不全さえもすぐに続くことがあります。この特殊なケースでは、いわゆる「ブドウ球菌」が主にこの種の心内膜炎の原因となるため、抗生物質療法をできるだけ早く開始する必要があります。
重篤な合併症が発生した場合は、外科的介入も必要になることがあります。ここでは、破壊されたバルブが再構築され、感染の可能性のあるコンポーネントがすべて削除されます(可能な場合)。
心内膜炎
心内膜炎は一般的な心内膜炎のサブタイプであり、さらなる形態として急性心内膜炎と対照的です。後者は非常に突然、急性で、しばしば重篤な経過で現れますが、心内膜炎は徐々に起こります。ほとんどの場合、それは病原菌Streptococcus viridansが原因です。数週間から数か月以内に、病原体は心臓弁にその定着と成長を形成し、徐々に典型的な症状を引き起こします。ただし、プロセスが比較的遅いため、これらは最初は誤解され、気づかないうちに気付かれるだけです。病気の過程では、しばしば発熱と疲労、食欲不振、貧血が起こります。病気が進行するにつれて、患者の全身状態は悪化し続け、その結果、症状はある時点でより顕著になります。
リブマンサックス心内膜炎
Libmann-Sacks心内膜炎は、感染性の原因がないため、無菌であると説明できる疾患の一種です。細菌も他の病原体も心臓の内壁の変化を引き起こさず、むしろ自己免疫疾患が心内膜炎の背後にあると考えられます。自己免疫疾患エリテマトーデスは、多くの場合、根本的な原因です。体内の自己免疫プロセスにより、心臓の弁に血液中のさまざまな細胞が沈着します。
その結果、心臓弁にクラストが形成されますが、これは多くの場合無害ですが、まれに、弁に不快感や有害な変化をもたらす可能性があります。時々、心臓の臍帯が裂けたり、弁の機能不全が発生することがあります。
しかし、しばしば、Libmann-Sacksの心内膜炎は症状がなく、検出されないままです。
リウマチ性心内膜炎
リウマチ性心内膜炎は、細菌感染に関連する自己免疫疾患であるリウマチ熱の合併症です。
ほとんどの場合、症状の約2週間前に咽頭に連鎖球菌感染がありました。感染自体は無害である可能性がありますが、その結果、身体は身体自体の構造に対する抗体を発生させ、発熱、脱力感、疲労感、関節のリウマチ性変化を引き起こす可能性があります。
リウマチ熱の恐ろしい合併症の1つは、リウマチ性心内膜炎の形での心臓の関与です。ここでは、血液の細胞が心臓弁に付着し、瘢痕や石灰化を引き起こす可能性があります。
その結果、心臓弁に変化が生じる可能性があり、深刻な結果をもたらす可能性があります。重度の心臓障害の治療では、体自身の抗体を制御する薬剤で免疫系を抑制しなければなりません。
心内膜炎は伝染性ですか?
心内膜炎は通常、伝染性ではありません。口の中や体の多くの場所で発見され、軽傷を介して血流に入ることができる少量の細菌によってのみ引き起こされます。
その場合、感染の焦点は、小さな膿瘍である細菌のカプセル化が形成される可能性のある心臓に限られます。
病気の原因と原因
心臓弁の構造的損傷につながる炎症の必要条件は、病原菌の血中への流入の増加です(これは菌血症としても知られています)。
頻繁な開始点(心内膜炎の「病巣」)は次のとおりです。
- 化膿性皮膚炎(いわゆる沸騰=大きなにきび)
- 耳、鼻、喉の感染症(例:
- 化膿性扁桃炎、医療:扁桃炎
- 副鼻腔の炎症=副鼻腔の炎症、医療:副鼻腔炎
- 肺の炎症(肺炎)
- 歯科感染症
- 菌血症
健康な人では、細菌負荷の増加が免疫系の活性化につながります。白血球は、病原体を外来の侵入者としてマークするために、体自身のタンパク質(いわゆる抗体)を生成し、食細胞(白血球の別のサブグループを表し、マクロファージと呼ばれる)が排除されます。
以前の損傷の場合(上記を参照)、病原体の攻撃性と関係者の免疫系に応じて、弁の破壊は急速です(急性は40日以内の疾患の進行です)。
いわゆる亜急性心内膜炎は陰湿に進行します。苦情(以下を参照)は、急性のフォームよりもここではあまり顕著ではありません。その理由は、数値的に異なり、攻撃性の低い病原体が決定的であるからです。
抗生物質の予防により今日では珍しくなっている心臓の内壁の炎症の別の形態は、免疫系の過敏反応です。
病原体によって主に引き起こされる形態(したがって、「感染性心内膜炎」とも呼ばれる)とは対照的に、炎症は弁の内部で起こります。
責任があるのは、いわゆるベータ溶血性連鎖球菌によって引き起こされる先行する炎症であり、身体自身の抗体を制御しようとすると、病原体の壁成分だけでなく、心臓や関節のタンパク質分子の身体自身の成分にも反応して、たまたま似ているように見えます。
「リウマチ熱」という用語は全身の反応を表しますが、特に心臓に影響を与えるサブコンポーネントは「リウマチ性心内膜炎」と呼ばれます。
心臓の炎症のまれな特殊な形態は以下で発生します:
- がん疾患(「心内膜炎」)
- 自己免疫疾患エリテマトーデス(「血栓性心内膜炎Libman-Sacks」)
「心内膜炎、線維形成性レフラー」ではアレルギー性の誘因が疑われ、過剰な結合組織の形成による心不全/衰弱につながります。
病原菌
通常は 異なる細菌 感染性心内膜炎の原因物質。ほとんどの場合 ブドウ球菌、特に細菌Staphylococcus aureus。これは 45-65% 心内膜炎の原因となります。 2番目に一般的な心内膜炎の病原体は、 連鎖球菌 Streptococcus viridansと呼ばれます。彼は引き起こした 30% 心内膜炎。
問題となるが、すでに言及されている病原菌よりも有意に少ない頻度で発生する他の病原体は、例えば、Staphylococcus epidermidis、 腸球菌、より連鎖球菌も きのこ (Aspergillus fumigatus)。後者は主に役割を果たす 免疫不全患者 たとえば、臓器移植または化学療法後に、HIV患者で役割を果たす。
心内膜炎の診断はどのように機能しますか?
診断は、感染性細菌性心内膜炎または非病原体関連心内膜炎の疑いがあるかどうかによって異なります。感染性心内膜炎は、いくつかの基準を使用して診断されます。
最も重要な2つの基準は、いわゆる「陽性の血液培養」と超音波検査またはCT検査の異常であり、前者を取得するために、患者からいくつかの点で血液が採取されます。これはバクテリアが成長する特別なボトルに注入されます。いわゆる「血液培養」は、血液中を循環する細菌を検出し、心内膜炎の可能性を示す重要な指標を提供するために使用されます。
超音波検査でも心臓や弁の内壁の異常が明らかになれば、心内膜炎の疑いが確認されます。これらの主な基準が適切に満たされていない場合は、心内膜炎の診断を行うことができるように、さらに検査を行うことができます。
疑われる診断を裏付けることができる他の重要な基準は、薬物乱用、他の心臓病、高熱または特定の血管疾患です。
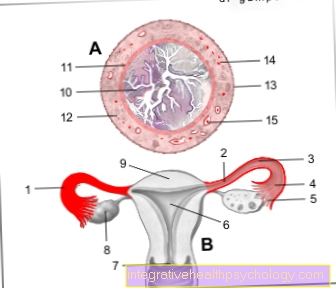
心臓弁の図心
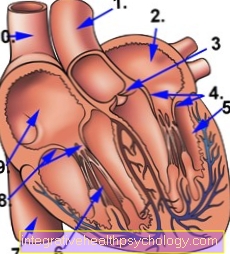
- 主動脈(大動脈)
- 左心房
- 左心房弁=僧帽弁(閉)
- 左心臓弁=大動脈弁(開いている)
- 左心室
- 右心室
- 下大静脈(下大静脈)
- 右心臓弁=肺動脈弁(開いている)
- 右心房
- 上大静脈(大静脈)
心内膜炎の予防
不必要な抗生物質の投与を避け、細菌の耐性の増加を防ぐために、心内膜炎予防の推奨は近年ますます制限されています。心内膜炎の予防は、心臓弁置換術のある患者、心内膜炎のある患者、特定の先天性心疾患のある患者、または補綴材料を使用して手術された心疾患の患者に最近推奨されています。
心内膜炎の予防がどの程度行われるべきかについての一般的な合意はないので、最終的には個人の意思決定の問題です。予防には抗生物質の投与が含まれ、特に口や喉の手術後、たとえば歯石の除去や根管治療などの歯科治療の場合、扁桃腺の除去(扁桃摘出術)およびこの分野での他の介入。リスクの高いグループでは、心内膜炎の予防は、他の多くの外科的介入、例えば、消化管または気道や泌尿生殖器への介入にも推奨されます。
抗生物質は、手順の約30〜60分前に投与されます。歯科的介入にはアモキシシリンまたはアンピシリンが好ましく、泌尿生殖器または消化管への介入にはアンピシリンまたはピペラシリンが使用されます。選択された抗生物質は、手術部位の予想される細菌叢に基づいています。特殊な細菌の場合、抗生物質の予防はそれに応じて適応されなければなりません。
トピックの詳細については、こちらをご覧ください。 心内膜炎の予防
頻度(疫学)
ドイツ連邦共和国では、10万人の住民の間に心内膜炎が毎年約2〜6人発生しています。
男性は平均して女性の2倍の頻度で影響を受けます。心内膜炎の年齢のピークは50歳です。
抗生物質療法の導入以来、疾患の発生率は全体的に減少していませんが(治療の改善のために想定する必要があります)、心臓弁の炎症は以前より約15年遅れて発生し、他の細菌がトリガー要素として責任を負っています。
さまざまな要因により、疾患のリスクが大幅に増加します。
- 先天性心臓弁の欠陥(主に左心室の大きな弁、つまり大動脈弁と心房と心室を隔てる僧帽弁)が影響を受ける
- 心臓の先天性奇形
- 心臓手術
血液中を循環している細菌は、医学的に心内膜と呼ばれている心臓の敏感な内壁に付着しやすくします。結合組織、平滑筋細胞、弾性繊維で構成されるこの皮膚は、心臓弁も覆っています。
これは、健康な心臓を持つ人々が心臓弁の炎症(心内膜炎)を発症する可能性が低い理由を説明しています。心臓弁(人工心臓弁)を交換してから1年で、手術を受けた人の約2〜3%が心臓弁の炎症を発症します。その後数年で、リスクは再び減少します。
さらに、体の免疫系の弱体化に関連するすべてのプロセスは、リスクの増加を表しています。一方で、造血系の疾患(白血球、いわゆる白血球)は、特定の侵入者から私たちの体を守る重要な役割を果たします)真性糖尿病(=糖尿病;膵臓の疾患を参照)または化学療法。
薬物中毒は、心臓弁の炎症(心内膜炎)の発生を促進します。静脈内注射はしばしば細菌の拡散を引き起こし、上大静脈を介して直接右心に到達し、主に右心房と心室を隔てる弁を損傷するためです(この弁は「三尖弁」と呼ばれるその3つの弁尖は、ラテン語のtri = 3から)。
まれに、肺循環につながる肺動脈弁も影響を受けることがあります。