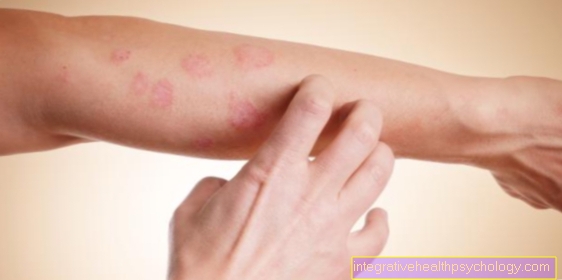
心房細動
前書き
心房細動により、私たちの心臓は「脱調」し、さまざまな理由で 不規則に打つ。全人口の約1〜2%がこの状態に苦しみ、心房細動を引き起こします 最も一般的な持続性不整脈 を表します。
治療せずに放置すると、次のような深刻な結果のリスクがあります。ストローク、巨大。心房細動の特徴的な変化は非常に一般的であるため、診断を確認する上で最も重要な助けはECGです。などの初期の治療措置電気的電気的除細動(「電気ショック」)、私たちの心が望ましいリズムに戻る可能性が高くなります。ほとんどすべての場合、影響を受けた人々は「血を薄くする」ために薬を服用しなければなりません。
心房細動-私たちの心の中で何が起こりますか?
通常、私たちの心のすべての部分は、十分にリハーサルされたチームとして一緒に働きます。これはどのように 心拍の規則的なリズム。このための「メインクロック」は、右心房の壁にある小さな神経節-洞結節です。そこから、電気的興奮が心筋内の他の神経ポイントと線維(例えばAV結節)に伝達されます。これにより、 励起の有向波心房と心室が次々と収縮して血液を循環に送り込むようにします。
に 心房細動 一方 心が「脱調」する。さまざまな理由により、無秩序または無秩序な電気的興奮が心房を「循環」します。したがって、心房は心室とは独立して機能し、ポンプ機能で心室をサポートできなくなります。を通って カオス循環励起 心房を崩壊させる 急速な痙攣 そして「ちらつき」。幸いにも、これらの不完全な電気インパルスのすべてが心室に送信されるわけではありません。 生命を脅かす心室細動 結果は次のようになります!責任のある神経点は心臓中隔のAV節であり、一種の「フィルタ「邪魔な励起のいくつかをチャンバーに転送し、理想的には転送します。
心房細動の期間が長くなると、心筋細胞とその電気的特性の変化を観察できます。その後、専門家は「心臓のリモデリング」について話します。これは治療をはるかに困難にします。
原因
心房細動には多くの原因があります。いくつかの疾患がこの不整脈を引き起こすことは珍しくありません。最も一般的なものは次のとおりです。
- 高血圧
- 心不全(心不全)
- 冠状動脈性心臓病(CHD)
- 心臓発作
- 心臓弁膜症
- 心筋疾患
- 心筋炎
- 甲状腺機能亢進症
- カリウム欠乏症
- アルコール
- 投薬
- 肺塞栓症
- 洞不全症候群
トピックについてもっと読む:心房細動の原因
心房細動とアルコールの関係は何ですか?
アルコール摂取は、心房細動を発症するリスクを高めます。発作性心房細動、特に発作で不整脈が発生するバリアントは、過度のアルコール消費によって引き起こされます。しかし、定期的なアルコール消費も心房細動のリスクを大幅に高めます。スウェーデンの研究では、毎週のアルコール飲料の数が増えると、心房細動を発症するリスクの割合が増加することがわかりました。日本の研究では、アルコールを多く飲む人の心房細動のリスクが、飲む量が少ない人と比較して50%増加するという証拠が見つかりました。線量によってはリスクが上昇し続けました。ただし、基になる生理学的メカニズムはまだほとんど不明です。したがって、心疾患のある患者、または心房細動のある患者は、アルコールをまったく摂取しないか、少量のみ摂取することをお勧めします。男性の場合は1日24 gのアルコール(ビール0.5 lまたはワイン0.25 lに相当)および女性の場合は1日12 gのアルコール(ビール0.3 l、ワイン0.15 l)は低いと見なされます。
ストレスによる心房細動
ストレスは、既知の発作のような心房細動に既に苦しんでいる患者の心房細動のエピソードの比較的頻繁なトリガーです。しかし、ストレスが本当の原因であることはめったにありません。したがって、心房細動が発生した場合は、常に原因を探る必要があります。心房細動の患者の約1/3には原因はありませんが、他の2/3には高血圧、心臓弁欠損症、冠状動脈性心臓病、または心筋疾患などの疾患が原因としてあります。したがって、ストレスは心房細動の引き金になる可能性がありますが、まれにしか原因がありません。
症状
- 動悸と動悸
- 息切れと息切れ
- 胸痛
- 不安と不安
- めまい
- 運動能力の低下
- 汗
影響を受ける人が心房細動に気づくかどうかは、心拍数に大きく依存します。 1分あたりの心拍数が速いほど(例:120 /分)、最初の症状が顕著になる可能性が高くなります。それにもかかわらず、影響を受けた人々の約3分の1は不快感を感じません!
心房は、心臓の活動中に心室を適切にサポートできなくなります。したがって、心拍ごとに輸送される血液の量も減少し、臓器には比較的少ない血液と酸素が供給されます。その結果、影響を受けた人々はしばしば、パフォーマンスの低下、息切れ、めまい、脱力感、または失神さえすることに気づきます。患者が顕著な「動悸」または「動悸」を報告することは珍しくありません。ただし、手首の不規則な脈が唯一の手がかりになる場合もあります。
このトピックの詳細は、次の場所にあります。 心房細動の症状
心房細動の心拍数
心房細動は、不規則な心臓の動作、つまり不整脈を表します。通常、心拍は定期的です。しかし、心房細動では、心臓はリズミカルに拍動しません。心房細動では、1分あたりの心拍数(心拍数)は定義されていません。通常の心拍数の心房細動があります(正常周波数心房細動)だけでなく、遅すぎる心房細動(徐脈性心房細動 または 徐脈性不整脈)または速すぎる心拍数(頻脈性心房細動 または 頻脈性不整脈)。特に、心拍数が速すぎる心房細動は、息切れ、圧迫感、胸部圧迫感などの症状を引き起こす可能性があります。正常周波数の心房細動は、患者によって気付かれることさえありません。
私たちのトピックも読んでください: 心拍数と胸の圧力-これらが原因です
心房細動による呼吸困難
心房細動により、心臓は正常に機能しなくなります。これにより、ポンプ機能が低下します。これは、心房細動では、健康な心臓の場合ほど効果的に血液を送り出すことができないことを意味します。心房細動で心臓の拍動が速いほど、そのポンプ能力は低下します。心臓が送り出す血液が少なければ少ないほど、体の酸素供給は悪くなります。したがって、息切れが発生します(呼吸困難)特に、心拍数が速すぎることに関連する心房細動の場合。心拍数によっては、患者は適切に呼吸できなくなったり、中程度または軽い運動中でも息切れに苦しんだり、空気がほとんどないという安らぎを感じたりします。
このトピックにも興味があるかもしれません: 呼吸困難
私が見ることができる心房細動の兆候はありますか?
心房細動は一般的です。心房細動に苦しむ多くの患者はそれに気づくことすらありません。多くの場合、これは心電図の偶発的な所見です。考えられる心房細動の兆候はかなり具体的ではありません。回復力の低下、運動中の息切れ、心臓のつまずき、胸の痛み、または突然発生する圧迫感が示されます。このような症状は心不全の場合にも発生する可能性があるため、一般に明確にする必要があります(心不全)または心臓発作。心房細動が存在する疑いがある場合、影響を受ける人は自分の脈拍を測定できます。これを行うには、彼は中指と人差し指の先端を手首の外側の親指の付け根の真下に置きます。かすかなドキドキを感じるはずです。健康な心臓では、脈は定期的です。多くの人々は、ドロップアウトまたは追加のストライキとして感じることができる余分なストライキを時々持っています。しかし、心房細動では、識別可能なリズムがなくなり、脈は完全に不規則に見えます。心房細動が疑われる場合は、主治医に相談してください。彼は、EKGを作成し、必要に応じて、さらに必要な検査を開始できます。
診断
心房細動の最も重要な診断方法は、疾患としてのEKG(心電図)です 典型的な変化のパターン 調査で示しています。多くの場合、短い従来の録音で十分です。しかし、一部の患者では、高レベルの疑いにもかかわらず、最初はECGに異常はありません。この場合、通常24時間にわたる心臓活動を記録する長期ECGが適している可能性があります。
高齢化に伴い、心房細動に苦しむ人が増えています。 80歳以上の場合は、ほぼ10%です。特にこのグループでは、「サイレント」な心臓の不整脈が脳卒中を引き起こすことが多いため、異常をすばやく発見するために、65歳前後の脈を時々感じることが推奨されます。
EKG
医師が心房細動の疑いがある場合は、ECGを評価する際に次の点に特に注意します。
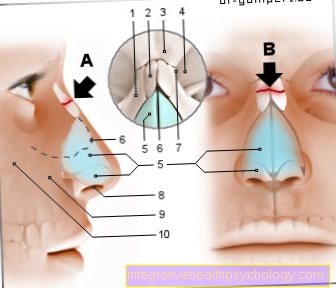
1.)R波の不規則な間隔
R波は心電図で最も目立つ波であり、QRS複合体の一部であり、心腔内の興奮の広がりを表します。個々のR波の間隔は、心拍数と心拍の規則性に関する情報を提供します。心房細動の場合、距離は時々異なります。重要なので、リズム障害を結論付けることができます。
2.)P波の欠落
健康な人の心電図では、P波はゼロ線に続く最初の小さな正の波です。心房の電気的興奮を表します。このプロセスは心房細動では正確に妨げられるため、影響を受ける人々はP波を見つけることができません。
3.)フリッカー波
通常のP波の代わりに、いわゆる「フリッカー波」が頻繁に見られます。それらは円形の心房興奮の表現であり、非常に速く(> 350 /分)、小さな発疹が特徴です。
1.)発作性心房細動
複雑な用語の後ろには、「発作性」という単語のギリシャ語の名前が隠されています。自然に発生し、認識できるトリガーはありません。通常、最大48時間後に終了します。発作性心房細動は最大7日間続く可能性がありますが、48時間の期間は重要です。この時間が経過した後、私たちの心臓がそれ自体で正しい洞調律に「ジャンプ」することはほとんどありません。
2.)持続性心房細動
心房細動が7日より長く続き、治療(例えば薬物療法)の開始後にのみ消える場合、持続性心房細動について話します。
3.)永久的な心房細動
定義により、不整脈を矯正できる電気的除細動も薬物療法も行われない場合、永続的な心房細動が存在します。医師と患者の両方がこの状態を受け入れ、さらなる電気的除細動の試みを控えます。
心房細動の治療
心房細動の回復可能な原因は、治療を開始する前に明らかにする必要があります。カリウム欠乏症または甲状腺機能亢進症は、例えば比較的複雑でない薬で治療します。さらに、高血圧や心不全などの付随する病気も治療する必要があります!基本的に、心房細動の治療は、心臓のリズムと周波数制御から成ります。さらに、血液希釈療法(抗凝固療法)の必要性を常に考慮する必要があります。
トピックの詳細を読む: ザレルト®
投薬
心拍数とリズムの制御には、さまざまな薬物が適しています。個々の治療の概念は、健康状態、心房細動の種類、および以前の病気によって決まります。心房細動がごく最近存在している場合、いわゆる「抗不整脈薬」の静脈内投与は、多くの場合、健康な心臓のリズムを回復させることができます。心拍数を下げるには、速すぎることがよくあります。ベータ遮断薬または強心配糖体。幸いなことに、近年、医薬品市場にはいくつかの新しい開発があり、そのため、特に抗不整脈薬に関して、数多くの革新が利用可能です。
このトピックの詳細については、以下を参照してください。 心房細動の治療
心房細動に対する抗凝固
抗凝固とは、血液が薄くなるようなものです。ただし、これは、血液が他の方法で濃すぎることを意味するのではなく、血栓が形成されるリスクが高まることを意味します。心房の不協和なけいれんのために、血流は、特に左心耳で「混同」されます。結果として生じる乱気流と渦は、私たちの血小板(血小板)を活性化し、それにより血栓(血栓)。最悪の場合、血栓は輸送され、脳内の重要な血管を詰まらせ、脳卒中を引き起こします。抗凝固とは、血小板がそのような危険な血餅を簡単に形成できなくなることを意味しますが、心房細動の場合のように、影響を受けるすべての人が抗凝固療法を必要とするわけではありません。したがって、心房細動のほとんどの人は、血液の薄化を受ける必要があります。他の病気のない若い患者は通常、それなしで済ますことができます。しかし、高齢者は心房細動や起こり得る付随疾患を発症し、その影響が顕著になるほど、抗凝固療法が必要になる可能性が高くなります。抗凝血剤は、注射器や錠剤の形で提供されます。 「血栓症注射」は病院でよく使用されます。しかしながら、それらは、血栓症予防のためのシリンジよりも心房細動の抗凝固のためにより高い用量で投与されます。抗凝固療法は通常、生涯続く必要があるため、長期間の注射はお勧めできません。したがって、代替タブレットがあります。長年にわたり、ビタミンK拮抗薬のグループの薬は標準的な錠剤でした。これにはFalithrom®/Marcumar®(有効成分:フェンプロクモン)が含まれます。これらの錠剤には、人によって代謝が非常に異なるため、標準的な投与量がないという欠点があります。むしろ、薬物の過剰投与または過少投与を避けるために、血液値を定期的にチェックする必要があります。フェンプロクモンを服用するときは、INR値に注意することが非常に重要です。抗凝固剤の新しいグループには、この問題はもうありません。新しい経口抗凝固剤、または略してNOACについて話しています。これらには、Xarelto®(有効成分:リバロキサバン)およびEliquis®(有効成分:アピキサバン)が含まれます。腎機能障害がない限り、1日1回または2回、固定用量で服用します。これらの薬物はすべて、血液を薄めることで機能し、脳卒中を中和します。経口抗凝固療法を受けるべきではない心房細動の患者はほとんどいません。これには、心房細動(セクションスコアを参照)を除いて非常に健康な人々、すでに大量の出血を経験している人々、または転倒の危険がある非常に高齢の人々が含まれます。
次のトピックにも興味がある可能性があります。 抗凝血剤
心房細動のベータ遮断薬
ベータ遮断薬は、心臓の働きに影響を与える薬です。彼らは非常に一般的に高血圧を治療するために使用されます。しかし、それらはまた心拍数を低下させるため、心拍数が速すぎて心房細動に処方されることが非常に多い薬剤です。一部のベータ遮断薬はリズム安定化効果もあると言われているため、心房細動が正常なリズムに変化すること、または変化後も正常なリズムが維持されることを保証するのに役立つと考えられています。ベータ遮断薬の例は、ビソプロロールとメトプロロールです。
このトピックにも興味があるかもしれません: ベータ遮断薬の効果
心房細動アブレーションとは何ですか?
カテーテルアブレーションは、再発性心房細動または心房細動の症状に苦しむ患者のための治療オプションです。アブレーションの目的は、正常な洞調律を永久に回復させることです。局所麻酔下では、最初に小さな切開部からカテーテルを挿入します。通常は鼠径部の静脈から鼠径部に挿入し、心臓まで進めます。このカテーテルの助けを借りて、瘢痕が心臓壁および/または肺静脈の特定の領域に配置されます。これらの瘢痕は、不要な自発的な電気的興奮が繰り返し心房細動を引き起こす心臓の領域のスイッチをオフにすることになっています。傷跡は、熱、寒さ、またはレーザーによって設定されます。この目的のために、誤った興奮を伝達し、それにより心房細動を引き起こす疾患のある心臓組織は、熱で特に荒廃し、スイッチが切られます。高周波電流によって組織の一部が瘢痕化または消滅するため、電気信号を送信できなくなります。アブレーション治療は、初回は常に成功するとは限らないため、数回実施する必要がある場合があります。しかし、それでも、心房細動が安全に排除される保証はありません。これまでのところ、永久的な心房細動はないが、発作で心房細動が発生する患者は、主に焼灼療法が検討されてきました。専門用語では、これは 発作性心房細動 スピーチ。カテーテルアブレーションの場合、患者は通常麻酔を必要とせず、検査中に覚醒しているか、わずかに鎮静しています。やや痛いのは、鼠径部からカテーテルを挿入することだけで、心臓自体の手術では痛みはありません。
アブレーション後、影響を受けた人々は12時間ベッドにとどまる必要があり、通常翌日退院することが許可されています。アブレーションは現在、一次療法ではありません(「二次療法」)。したがって、ほとんどの場合、薬物療法が不成功または不寛容である場合にのみ使用されます。したがって、アブレーションは効果的ですが、ほとんど適切ではありません。このため、専門的で経験豊富な専門家センターだけが手順を実行する必要があります。それにもかかわらず、この方法は、特に若い患者にとって、実際の機会を表すことができます。説明したカテーテルアブレーションに加えて、非常に特殊なケースでは外科的アブレーションも実行できます。手術中、欠陥のある心臓組織は、全身麻酔下で心臓外科医によって除去されます。合併症率が高いため、この手順は、たとえばバイパス手術が計画されているため、とにかく外科的介入が必要です。
ペースメーカーはいつ必要ですか?
ペースメーカーは、特定の心不整脈の治療に使用されます。ただし、心房細動ではめったに使用されません。心房細動のペースメーカーの埋め込みの唯一の適応症は 徐脈性不整脈、すなわち、心房細動の状況では著しく遅い心拍数。心臓の鼓動が非常に遅いため、患者がめまいなどの症状を感じたり、気絶したりする場合は、ここで治療を行う必要があります。通常、2室ペースメーカーが取り付けられています。次に、右心房と右心室の両方で機能し、心臓が再び十分に速く鼓動するようにします。心拍数が正常または速すぎる心房細動の場合、ペースメーカーは治療手段としての選択肢ではありません。
トピックの詳細を読む: ペースメーカー
電気ショック/心房細動の除細動
除細動は、心房細動をすぐに停止するために使用される手順です。これは、場合によっては必要になることがあります。たとえば、心房細動により循環が不安定な患者。ここで迅速に行動を起こす必要があります。目的は、心房細動をできるだけ早く終わらせることです。しかし、新しい心房細動の若い患者でさえ、不整脈を電気ショックで終わらせる試みをすることができます。特に、何年も心房細動に苦しんでいる患者では、カーディオバージョンが成功する長期的な可能性はかなり低いです。
電気的除細動の目的は、心臓の主要なペースメーカーである洞結節を短時間の電気的サージで再活性化することです。これは、心房での無秩序な循環興奮を停止し、心臓を通常の洞調律に戻すことを目的としています。手順は、短時間の麻酔下で、注意深い心電図制御下で行われます。この間、危険な血栓が形成されやすいため、準備として間引き療法を開始する必要があり、除細動の前に、心臓にすでに血栓があることを除外する必要があります。そうしないと、電気ショックがこの血栓を心臓から脳に供給している血管に押し寄せ、脳卒中を引き起こす可能性があります。
血栓を除外するために、心臓の超音波検査が内側から、つまり食道を介して行われます(経食道心エコー検査、 お茶)。血餅が除外された場合、患者には短い麻酔薬が投与されます。彼が眠ると、除細動器を介してショックが伝達され、除細動器は患者の体に取り付けられた電極を介して患者の心臓に運ばれます。そのようなショックは、しばしば心臓をリズムに戻すのに十分です。しかし、ほとんどの場合、患者はこのリズムを維持するために定期的な投薬も受けなければなりません。それでも、再発率、つまり心房細動が再発する率は比較的高いです。
予防
心房細動に対する最良の予防は、誘発因子を回避または制御することです。例えば。高血圧または1つによって引き起こされる多くの心臓病 健康的でバランスの取れたライフスタイル 大幅に防止されました。まず第一に、彼女の世話をする 体重、健康的な食事、十分な運動。それ以外には、残念ながら適切な予防法はありません。
予報
結局のところ、予後は根本的な人間の病気に依存するため、一般化することはできません。たとえば、顕著な心不全とそれに伴う心房細動のある患者甲状腺機能亢進症により一時的に心房細動に苦しむ人々よりも著しく悪い見通し。
これについてもっと読む 心房細動の平均余命はどれくらいですか?
心房細動と脳卒中の関係は何ですか?
心房細動の患者は、脳卒中のリスクが高くなります。耳介のきらめく動きは血栓を引き起こす可能性があります(血栓) 心の中。そのような血餅が心臓壁から離れて血流とともに流れる場合、それは脳に供給している血管に到達し、そこで血管の1つをブロックする可能性があります。その後、血栓は血管内腔の栓のように位置し、最悪の場合は完全に閉鎖して、この血管から血液が流れなくなるようにします。脳に供給している血管の場合、これは、この血管によって供給されている脳の領域に血液が供給されなくなったことを意味します 虚血。その後、脳卒中のさまざまな症状があります。どの症状が発生するかは、どの領域のどの血管が血栓によって遮断されたかに大きく依存します。心房細動による脳卒中のリスクを大幅に低減するために、心房細動のほとんどの患者に抗凝血剤の使用が推奨されています。
私たちのトピックも読んでください
- ストローク-兆候とは何ですか?
- 頭の血栓
心房細動スコア
心房細動患者で脳卒中を発症するリスクを評価するために使用されるスコアがあります。このスコアはまた、血液が薄くなるかどうかに関する推奨を与えます(抗凝固)をお勧めします。このスコアは、拡張形式でCHA2DS2 Vascスコアとして知られています。個々の文字は病気の頭字語です。スコアは英語から盗まれたため、それぞれの文字はドイツ語の対応する病気と常に一致するとは限りません。
うっ血性心不全に苦しむ患者は1ポイントを受け取ります。高血圧の患者(高血圧)ポイントを受け取ります。 75歳以上の患者には2ポイントが与えられるため、Aの後ろの2になります。糖尿病患者には1ポイントが与えられます。脳卒中またはTIA(一過性虚血性発作、「軽度の脳卒中」)の病歴のある患者は再び2点を受け取ります。したがって、S。Vの後ろの2は血管を意味し、血管疾患を指します。冠動脈疾患(CHD)や末梢動脈閉塞性疾患(PAD)などの既存の血管疾患のある患者には、1つのポイントが与えられます。 65〜74歳の患者(A)は1ポイントを受け取ります。女性患者(性別=性別)は1ポイントを受け取ります。達成されるポイント数は、0から9ポイントの間です。 0点の患者は、血液を薄める必要はありません。性別に応じたポイントを獲得した女性患者は、0ポイントとして扱うことができるため、減血の必要はありません。血液の薄化は1点からお勧めです。正確に1ポイントなので、これは理論的にはASA(Aspirin®)でも実行できます。 2ポイントから-禁忌がない場合-経口抗凝固療法を開始する必要があります。ここで選択する薬剤は、新しい経口抗凝固剤またはビタミンK拮抗薬です。
心房細動の平均余命はどれくらいですか?
原則として、心房細動は、他の点では健康な患者の平均余命を制限しません。特に、多数の既存の(心臓)疾患を患っており、心房細動が治療されていない患者の場合、平均余命は短くなる可能性があります。全体として、未処理の心房細動は、たとえば脳卒中を引き起こす可能性があるため、危険因子です。これは、平均余命に大きく影響する可能性があります。したがって、心房細動は、例外的な場合を除いて、常に治療する必要があります。血液を希釈することによって。心房細動で心臓の鼓動が速すぎる患者、または心房細動の症状がある患者では、血液の薄化に加えて、他の薬物療法を行う必要があります。治療された心房細動は、最近、平均余命をほとんど減少させません。
ここで興味深い情報を見つけることもできます: 不整脈の結果
心房細動は致命的ですか?
心房細動は、素人にとって心室細動に似ています。ただし、これらは2つの完全に異なる心不整脈です。心房細動は心房で行われますが、心室細動の中心は心室にあります。心室細動は生命を脅かす不整脈であり、通常は不整脈です 除細動 (心臓へのショック送達)心臓を正しいリズムに戻すために必要です。心室細動は、一般に心停止として知られている生命にかかわる循環障害の一般的な原因です。一方、心房細動は心室細動に発展するリスクが非常に低いため、直接致命的になることはほとんどありません。ただし、心臓が「自身を使い果たす」可能性があるため、心拍数が速すぎて心房細動で危機に瀕している、以前に損傷した心臓をもつ患者にとっては、それは危険な場合があります。これは最終的に急性心不全につながる可能性があります。ただし、これはまれなケースです。ただし、心房細動はまた、脳卒中を発症するリスクを高めます。最悪の場合、これも致命的となる可能性があります。
心房細動のあるスポーツはできますか?
心房細動はしばしば起こるだけでなく、引き金となる原因があります。これらの引き金となる原因には、冠状動脈の循環障害(冠状動脈性心臓病、CHD)、高血圧(動脈性高血圧)、心臓弁膜症、および心筋疾患。甲状腺疾患も心房細動を引き起こす可能性があります。しかし、心房細動の約3分の1の原因は見つかりません。それにもかかわらず、最初に心房細動が発生したときにトリガーの原因を探すことは非常に重要です。たとえば、心臓血管の循環障害が原因である場合、事前の治療なしのさらなるスポーツは危険な合併症を引き起こす可能性があります。心房細動の原因が発見されて治療されている場合、または主な考えられる原因が安全に除外されている場合でも、スポーツを行うことができます。ただし、心拍数を下げて心房細動のリズムを制御するために使用される特定の薬物(ベータ遮断薬)は、最大心拍数を制限し、したがってパフォーマンスを制限することに注意してください。心房細動があることがわかっている患者も、息切れ、胸の痛み、過度の心臓の鼓動などの症状が現れた場合は、自分自身を消耗させず、すぐに停止するように注意する必要があります。基本的に、心房細動はスポーツをやめる理由にはなりません。ただし、上記の点に注意してください。
また読む: 不整脈を伴うスポーツは可能ですか?心房細動を伴うスポーツはできますか?
心房細動と心房粗動の違いは何ですか?
心房細動と心房粗動は、心房に起因する2つの異なるタイプの心不整脈です。心房細動の場合、心房は1分あたり300〜600回収縮します。これはあまりにも頻繁です。比較として:健康な人の心拍数は1分あたり60〜100ビートなので、心臓は1分あたり60〜100回収縮します。心房細動では、心房がはるかに頻繁に収縮し、心臓の興奮を引き起こします。しかし、幸いにも、これらの興奮のすべてが心室に行くわけではなく、致命的です。心房粗動では、心房周波数は心房細動よりもわずかに低くなります。 1分あたり約240〜340回の収縮です。原則として、これらすべてが心腔に移行するわけではありません。心房細動とは対照的に、心房粗動は、他の点では健康な心臓ではめったに発生しません。心房粗動では、心房細動と同様に、血栓が形成されて脳卒中の引き金となるリスクもあります。心房粗動と心房細動は、ECGを使用して区別できます。心房細動とは対照的に、何度も発生する心房粗動は、通常、アブレーション治療によって終了する必要があります。薬物療法は通常、効果がほとんどありません。
詳細については、以下を参照してください。 心房粗動と心房細動
心房細動における障害の程度
障害の程度の認識は、主に疾患または病気が日常生活で関係する人を制限する度合いを考慮に入れる個々の決定です。したがって、ここでは心房細動の障害の程度に関する一般的な記述はできません。ただし、心房細動は、ある程度の障害を獲得するための典型的な条件ではありません。
間欠性心房細動とは何ですか?
断続的な心房細動は、永続的ではない心房細動です。それは時々発生しますが、その間に完全に消えます。ここで、何度も突然発生する発作性の心房細動について話します。
肺塞栓症
心房細動と肺塞栓症には共通することが1つあります。ほとんどの場合、両方の疾患は抗凝固薬(抗凝固剤)扱われます。肺塞栓症では、血栓が肺血管の1つに詰まり、肺への血液供給が減少します。ただし、2つの病気は因果関係では互いに何の関係もありません。心房細動は脳卒中を引き起こす可能性がある血栓を引き起こす可能性がありますが、肺塞栓症の血栓は通常、下肢の血栓症によって引き起こされます。