卵の凍結
前書き
受精卵か未受精卵かに関係なく、ヒトの卵細胞を凍結する可能性があるため、まだ若い年齢で母性を望んでいない女性に、家族計画の点でより柔軟性があります。凍結のプロセスは何十年もの間実験的に使用されてきましたが、いわゆる「衝撃凍結法」、いわゆる 瞬間凍結、解凍と解凍の手順を生き残る卵細胞の割合は、そのような程度に上昇しています 凍結保存 少なくとも技術的には可能です。しかし、卵細胞の凍結にはリスクとコストも伴いますが、何よりも人間の生殖プロセスに本質的な干渉をもたらすため、この問題の倫理的および社会的側面については議論の余地があります。
歴史
もともと、人間の卵子を凍結するプロセスは、人工授精のバリエーションとして開発され、放射線治療または化学療法によるがんの治療の一環として受胎能の喪失を予見できる若い女性のために後から考え出すことができました。 。新たに開発された冷凍方法が数年前に開発されて以来、冷凍卵の生存率は一般に80%を超えてきました。数年前、アメリカ生殖医学協会はアメリカ生殖医学学会)彼女はもはや人間の卵細胞を凍結するプロセスを実験的なプロセスとして見ていません。
このトピックの詳細については、次を参照してください。 卵子寄付
卵の凍結はいつ意味がありますか?
特定の疾患、特に癌は、その後の治療により受精を脅かす可能性があります。これには、生殖細胞、骨盤の領域の放射線を損傷するいくつかの薬物だけでなく、生殖器官または特定の手術が生殖能力に悪影響を及ぼす可能性があることだけが含まれます。
さらに、早期の卵巣機能喪失の遺伝的素因がある場合、凍結(凍結保存)の卵細胞もまた有用であり得る。すべての適応症は、卵細胞の凍結が予防的、すなわち予防的な手順であることを共通に持っています。したがって、卵の回収および凍結時の卵巣の機能は必須条件であり、卵巣機能への損傷が発生する前に必ず実行する必要があります。
化学療法前
化学療法を開始する前に卵細胞を凍結することが賢明であり、必要であるかどうかは、主に2つの主な要因に依存します。治療開始時の患者の年齢と使用する化学療法剤です。投与量と摂取期間もここで役割を果たします。一般に、たとえば、卵を凍結保存しない若い患者の可能性は、多くの場合、子供を産むという願望を実現するために卵の凍結が必要である高齢の患者の可能性よりも優れています。
頻繁な投与サイクルと高用量の化学療法の場合、細胞分裂に強い影響があるため、通常は卵細胞の凍結が推奨されます。ただし、最終的には、選択した治療法で凍結保存が医学的に意味があるかどうかの判断は、個々のケースによって異なり、医師の治療チームと話し合う必要があります。
この件について詳しくは、次をご覧ください。 化学療法の副作用
いくつの卵を凍らせますか?
冷凍する必要がある卵の数について、万能の推奨はありません。しかしながら、特定の数の凍結卵細胞は凍結保存に耐えられず、死滅することが示されている。したがって、冷凍卵の数が妊娠の可能性のある試行の数に等しいと仮定してはなりません。後で成功する妊娠の確率は、凍結保存された卵細胞の数とともに増加します。したがって、10〜20個の卵が冷凍されていることがよくあります。そのような多数の卵細胞は、いくつかのホルモン刺激サイクルでしか得られず、その後、成熟した卵細胞が吸引されます。
すでに受精した卵細胞を凍結できますか?
卵の凍結保存には2つのタイプがあります。卵細胞は、受精していない状態と受精した状態の両方で凍結できます。両方の手順に共通するのは、最初に薬物ベースの卵巣のホルモン過剰刺激が行われることです。これにより、いくつかの卵細胞が同時に成熟します。これらの成熟した卵細胞は、その後、小さな手術で卵巣から穴をあけられます。
次に、適切な卵細胞を直接凍結するか、体外受精(IVF)または細胞質内精子注入(ICSI)法を使用して、パートナーまたはドナーの精子で受精させることができます。いわゆる前核期、すなわち母体と父方のDNAがまだ融合していない状態では、受精卵細胞が凍結されます。これは、摂氏-196度の液体窒素を使用して、氷の結晶による細胞の損傷を防ぐと考えられている不凍液を添加した後に行われます。
妊娠が始まる場合、受精卵細胞は、いわゆる解凍サイクル(クリオサイクル)最初に解凍します。すべての細胞が凍結後も発育できるわけではありません。そうすることができる人は子宮に移植されてそこに移植されます。
この件について詳しくは、次をご覧ください。 人工受精
生物学的技術的背景
ヒトの卵細胞を数年または数十年間首尾よく保存し、それを使用して妊娠させるには、3つのハードルを克服する必要があります。
まず、女性から1つ以上の成熟した健康な卵細胞を除去する必要があります。目安としては10〜20個程度が目安です。 3つの主な問題があります。健康な女性は通常、月に1個の卵細胞しか成熟せず、この卵細胞の質は女性が年をとるにつれて急速に低下します。抜去には全身麻酔下の手術が必要です。多くの手順から女性を保護するために、手順の前にホルモン治療を受けて、サイクルあたりのジャンプする卵の数を増やします。不妊治療や不妊治療と同様に、卵巣が刺激されます。通常、このホルモン治療は薬で行われます クロミフェン タブレットの形かホルモン FSH / LH 注射器で。これにより、必要な除去操作の数が大幅に減少するため、通常、2〜3回の除去手順で、10個を超える「良好な」卵細胞を凍結するのに十分です。
しかし、女性の卵細胞の質が25歳を超えても低下し続けるという問題が残っています。 30歳では受精が可能な卵細胞は50%未満、40歳では20%未満です。自然に発生する妊娠の対応する毎月の可能性は約です。 20% 30歳の女性と約。 5% 40歳の。ただし、コレクションに最適な年齢の25歳のユーザーは、通常、卵のスクリーニングの必要性を感じず、必要な財源も手元にありません。 35歳を超えても目的のパートナーが見つからない場合、または専門家としてのキャリアが現在非常に注目されている場合、生物時計を刻むことにより、凍結保存の可能性がはるかに魅力的になります。その結果、自然にすでに受精率が低下しているために、卵細胞を凍結したい平均的な女性は、必要な数の健康な卵細胞を達成するために、ホルモン治療と除去手順を数サイクル受ける必要があります。
2番目のハードルは技術的な性質のものです。自然の老化や微生物による分解を起こさずに生物学的材料を何年も持続できるようにするために、保存期間の望ましくない終わりを引き起こすには、凍結が最適な方法です。問題:プロセスで氷の結晶が形成されると、鋭利な刃先が付いているため、凍結した生体材料の細胞境界を貫通します。その結果、細胞は取り返しのつかないほど破壊され、解凍時には泥のみが表示されます。結晶の形成を防ぐために、不凍剤-いわゆる 凍結防止剤 -追加され、凍結は非常にゆっくりと(以前は通常行われていたように)、または非常に速く(新しい方法)行われます。いわゆるの一部として ガラス化 セルの材料は、1秒以内に、好ましくは液体窒素を使用して、約-200°Cに冷却されます。不利な点は、一部が毒性である不凍剤の使用を防ぐことができないことです。
除去、選別、凍結、解凍、人工授精が成功した後の3番目のハードルは、この卵細胞を子宮に入れる作業です(子宮)女性の。特に年配の女性の場合、特に血流の低下により、着床がうまくいかないことが多いため、ドイツでは最大3つの受精卵細胞を同時に導入することが法的に許可されています。しかし、これはまた、複数の妊娠にますますつながります。着床の可能性を高めるために、追加の以前のホルモン療法が必要になる場合があります。その結果、子宮のより顕著な粘膜は、より好ましい開始位置を提供することができます。
医療リスク
人工授精を含む冷凍卵から出てきた子供については、遺伝性疾患やその他の平均を超える疾患の既知のリスクはありません。すでに何千人もの子供たちがこのように考えられています。しかし、通常は高齢である妊産婦の年齢のために、リスクの高い妊娠が定義されており、場合によっては、非常に多くの妊娠合併症の可能性がかなり高くなります。流産のリスクが大幅に増加します。
妊娠後期のリスクの増加に加えて、女性自身もまた、手続き的介入とホルモン治療を通じて、平均以上の健康リスクに直接さらされています。卵巣を刺激するホルモン療法中に起こり得る最も一般的な望ましくない影響は、吐き気と嘔吐です。いわゆる卵巣過剰刺激症候群(OHSS)それはあまり一般的ではありません。このより深刻な合併症の場合、軽度でより一般的な形で、吐き気と嘔吐、時には腹痛も予想されます。患者の約1%は、卵巣、腹水の嚢胞に関連付けられている卵巣過刺激症候群のより悪い形を開発します(アズサイト)、 呼吸困難 (呼吸困難)、ならびに凝固障害が関連している可能性があります。特に若い女性や卵巣に水疱が豊富な女性(多嚢胞性卵巣)ホルモン療法により卵巣過剰刺激症候群を発症するリスクが高い。
この件について詳しくは、次をご覧ください。 多嚢胞性卵巣症候群
最終的には、卵のスクリーニングを決定する際に、外科的卵の回収自体から生じるリスクも考慮する必要があります。通常、全身麻酔下で行われるこの手順は、外科医にとって複雑な問題ではありませんが、出血、感染症などのリスクが麻酔合併症のリスクに加えて非常に低い場合でも、完全に除外することはできません。したがって、機会、コスト、およびリスクを慎重に検討することは、常にこのような手順の決定に先行する必要があります。
この件について詳しくは、次をご覧ください。 全身麻酔のリスク
費用
通常、ホルモン治療、除去介入、卵の保管および卵細胞の挿入の費用は、卵細胞スクリーニングの一部として発生しますが、健康保険会社ではカバーされません。これらの医学的に不必要な治療の結果としてフォローアップ費用が発生した場合、これらも個人的に負担しなければなりません。
関係するコストは決して重要なものではなく、卵細胞をいわゆるクライオバンクに保管するだけでも年間数百ユーロのコストがかかります。全体として、プロバイダー、必要な除去介入の数などに応じて、4桁または5桁の範囲のコストが予想されます。
社会的影響
生物学的に最適な妊娠年齢-約20〜25歳-西部の工業国の平均的な女性は、通常、既婚または非合法のパートナーシップよりも訓練を受けているか、キャリアの初めにいます。したがって、意図的な母性は個々のケースでのみ発生します。解放された女性は、教育と専門的進歩の点で男性に続くことが期待されています。また、ドイツでは大規模な家族団体がなく、育児に十分な社会的および国家的支援があるため、家族と両親の仕事の問題のない共存は事実上与えられていません。多くのカップルは、数が非常に少ないことが多い家族のために「土壇場で」決定するだけです。
卵細胞を凍結する可能性は間違いなく、個々の女性に家族計画で操作するより多くの余地を与え、家族の創設または拡大は自然の受精期を超えて延期されることができるという効果があります。問題は、このオプションの存在(特に雇用主が費用を負担する場合など)によって、社会が、たとえば「最高の」年の仕事に専念するために、女性がこのオプションを実際に活用することを期待できることです。 、そして家族を始めていません。ワークライフバランスが40歳または50歳である可能性が高いかどうかは非常に疑わしいです。ただし、医学的な観点からは、家族の就労を超えて、つまり定年まで延期することは厳密にはお勧めできません。一般的に、子供を育てるというハードルに対処するために、若い両親は「巧みに」高齢者よりもよく備えています。
変位した人工的な目的のために、ヒトの卵細胞の可能性がどの程度存在するか 再生 倫理的な観点からフリーズできることが望ましく、このオプションの行使が社会的に意味のあるものであるかどうかはまだ不明です。
要約すると、凍結保存プロセスは医学的および技術的な観点から実験段階を離れ、日常的に可能であるが、リスクがないわけではないと言えます。ただし、生物学的には、20歳から25歳の自然妊娠(がんなどの例外的なケースを除く)は常に生殖医学の助けを借りて母親後期よりも優れているため、望ましい方法です。
卵細胞のイラスト
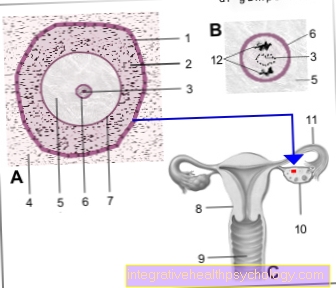
- たらい -
Membrana basalis folliculi - 粒状層
(シードリッチレイヤー
卵胞細胞)-
上皮層性
立方体 - 顆粒-
核小体 - 卵巣の基本的な組織-
間質性卵巣 - 卵細胞 - オボシタス
- 細胞核- 核
- ガラスの皮- 透明帯
- 子宮- 子宮
- シース- 膣
- 卵巣- 卵巣
- 卵管- ツバ子宮
- 極体
すべてのDr-Gumpert画像の概要は、次の場所にあります。 医療イラスト